呼吸ケアの基礎4 呼吸換気力学と血中の二酸化炭素の調節
『この呼吸ケアのコーナーは呼吸ケアを学ぶ看護師・理学療法士などを対象に書かれています』
はじめに
今回は動脈血二酸化炭素分圧(PaCO2)と呼吸換気力学との関係についてご説明します。
動脈血二酸化炭素分圧(PaCO2)の調節は、主に換気量の調節によって行われており、PaCO2が動脈血中に貯留すると高炭酸ガス血症となります。
これは呼吸不全の定義に照らすと、低酸素血症に高炭酸ガス血症を伴うため、Ⅱ型呼吸不全と言うことになります。
つまりは一般的な肺の酸素化能の障害(拡散障害・肺内シャントなど)による低酸素血症に、換気障害による高炭酸ガス血症が併せて起こっている状態がⅡ型呼吸不全と言えます。
そしてこの換気障害の発生機序は「急性呼吸不全」と「慢性呼吸不全」とで少し性質が異なります。
これらの事に焦点を当て、今回は動脈血二酸化炭素分圧(PaCO2)に関して解説を行います。
動脈血二酸化炭素分圧(PaCO2)の調節機構
動脈血二酸化炭素分圧(PaCO2)の正常値
PaCO2正常値: 35 ~ 45 torr
動脈血の酸塩基平衡の正常値
pHの正常値: 7.35 ~ 7.45
PaCO2は血液のpHを調節している!
動脈血二酸化炭素分圧(PaCO2)の正常値は 35 ~ 45 torrと言われています。
しかし本当に大切なのは PaCO2 を正常値に保つことではありません。
一番重要なのは血液の pH を正常範囲の 7.35 ~ 7.45 の範囲に保つことです。
なぜならばヒトはもともとは海の中で生まれた生き物です。 そして細胞や体の組織は海の中と同じ pH の中で正常に機能するようにできています。
そしてこの血液の pH を決めているのが 呼吸で調節される血中の二酸化炭素濃度と腎臓からの H2CO3 を介した酸の排出です。
ですから ① 呼吸の換気障害による高炭酸ガス血症での血液の酸性化を「呼吸性アシドーシス」と呼び、② 腎臓での酸の排出の障害による血液の酸性化を「代謝性アシドーシス」と呼びます。
この酸塩基平衡の調節に関しては、後々の記事で詳しく解説します。
つまり血液の pH を正常に保つために、血中の二酸化炭素を呼吸によって適切に体外に排出することが重要で、その排出量をコントロールするのが「換気量」ということになります。
死腔換気とPaCO2
血中の二酸化炭素を体外への排出は、呼吸による換気によって行います。
つまりは静脈血中の二酸化炭素をスムースに肺胞内に拡散させ、さらに体外に二酸化炭素を排出するために、肺胞の換気量の調節が重要となります。
血中の二酸化炭素濃度の調節は、肺胞換気量によりなされています。
では実際の肺胞換気量とはどのようなものでしょうか?
「一回換気量」
みなさんが一回息を吸って吐いてして換気を行った場合の呼気量を計測したものが「一回換気量(Vt)」になります。
「分時換気量」
その一回換気量に1分間の呼吸回数を掛けたもの、あるいは1分間の呼気量を計測したものが「分時換気量」になります。
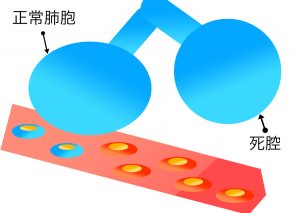
「死腔換気」
先ほどの一回換気量の中には「肺胞換気」と「死腔換気」が含まれます。
この死腔換気とは肺胞でのガス交換に与らない換気のことで、「解剖学的死腔換気」と「肺内死腔換気」があります。
「解剖学的死腔換気」
解剖学的死腔換気とは「鼻腔・口腔から呼吸歳気管支の手前の終末細気管支までの換気量を指します。
一般的に解剖学的換気量は平均150 ml 程度と言われています。
「肺内死腔換気」
肺内死腔換気とはガス交換に与らない、肺内の肺胞換気のことで、肺胞への換気は保たれているが、周囲の毛細血管の血流が減少・消失した状態をいいます。
※ 死腔となった肺胞は周囲に血流がなく、ガス交換できないため、単に空気の出し入れ(換気)のみを行っている。
特に一般的な陽圧換気による人工呼吸管理では、陽圧で肺胞に換気するために、その圧で肺胞周囲の毛細血管の血流が減少あるいは途絶するために、人工呼吸器での呼吸管理は、自発呼吸に比べて高い分時換気量を維持する必要があります。
肺胞換気量の求め方
一回換気量は肺胞換気量と死腔換気量を合わせたもので、以下のような計算式になります。
一回換気量(Vt)= 肺胞換気量(Ve)+解剖学的死腔換気量(Vd-ant)+肺内死腔換気量(Vd-alv)
この式を変形すると
肺胞換気量 = 一回換気量 ー(解剖学的死腔換気量+肺内死腔換気量)
となります。
例えば以下の2つの条件で肺胞換気量を計算してみましょう。
条件1
一回換気量: 500 ml
呼吸回数: 15 bpm
解剖学的死腔: 150 ml
肺内死腔: 50 ml
※ この条件は一般的な肺内死腔を想定しています。
肺胞換気量 = 一回換気量 ー(解剖学的死腔換気量+肺内死腔換気量)
肺胞換気量 = 500 ml – ( 150 ml + 50 ml )
= 300 ml
肺胞分時換気量 = 肺胞換気量 × 呼吸回数
= 300 ml × 15
= 4,500 ml
条件2
一回換気量: 500 ml
呼吸回数: 15 bpm
解剖学的死腔: 150 ml
肺内死腔: 150 ml
※この条件は病的な肺内死腔を想定しています。
肺胞換気量 = 一回換気量 ー(解剖学的死腔換気量+肺内死腔換気量)
肺胞換気量 = 500 ml – ( 150 ml + 150 ml )
= 200 ml
肺胞分時換気量 = 肺胞換気量 × 呼吸回数
= 200 ml × 15
= 3,000 ml
このように病的に肺内死腔が増加している場合、同じ一回換気量で、同じ呼吸回数であるにもかかわらず、実際の肺胞分時換気量は かなり低下しています。
モデルの条件2の場合に、条件1と同じ肺胞分時換気量を得るためには、呼吸回数を 22.5 bpm まで増やさなくてはなりません。
血中二酸化炭素濃度をコントロールするために、適正に換気量をコントロールするためには、肺胞換気量と死腔換気量の関係に注意して行う必要があります。
呼吸筋出力と換気量コントロール
実際の自発呼吸において、換気を維持していくための出力は、横隔膜を中心とした呼吸筋出力と持久力になります。
つまりは呼吸筋の出力が必要な換気量を維持するためには不足していると、換気不全から血中の二酸化炭素濃度が上昇し、血液の pH を保てなくなり、さらには呼吸筋疲労や呼吸筋消耗状態に陥り、生命の危険をも感じる事態となります。
ではどの様な条件下で呼吸筋の出力が不足して換気不全に陥るのでしょう。 そしてそれを予防・回避するためにはどの様なケアが必要なのでしょう?
この呼吸筋と換気の関係を理解するためには、呼吸換気力学の知識が必要となります。
呼吸換気力学で捉えた呼吸筋疲労
適正に自発呼吸での換気を維持するためには、呼吸筋が疲労することなく、安定的に呼吸運動を継続することが必要になります。
もしこのバランスが崩れて呼吸筋疲労が進行すると、人工呼吸管理によるサポートが必要になってしまいます。
また一旦は人工呼吸管理になったとしても、そこからウィーニングを進める上で、自発呼吸を安定的に行えるようになることは絶対必要条件です。
「呼吸予備力」について
皆さんは「呼吸予備力」という言葉を聞いたことがありますか?
「呼吸予備力」とは、現在の安静呼吸を行うための呼吸筋出力に対して、最大限頑張った時の呼吸筋出力がどれだけあるのか?
その安静時の呼吸筋出力と最大努力時の呼吸筋出力の差を「呼吸予備力」と呼びます。
じつは一般的な臨床で簡単な呼吸予備力の指標となる数値があります。
それは① 安静時一回換気量 と ② 努力性肺活量 です。
この場合、安静時一回換気量は「安静時の呼吸筋力」のおおよその指標となり、努力性肺活量は「最大呼吸筋出力」のおおよその指標となります。
そしてこの 『努力性肺活量 / 安静時一回換気量 の比』が呼吸予備力になります。
この呼吸予備力の指標を若い健康な男性と、肺結核後遺症のお年寄りで比べてみましょう。
若い男性の場合は、肺活量は多く方では 5000 ml くらいになる人もいます。 それに対して安静時の一回換気量は、およそ 500 ml でビールのロング缶1本ぶんくらいです。
それに対して肺結核後遺症のお年寄りの場合は、肺結核は拘束性肺障害であり、肺活量が低下する病気ですので、体力低下と合わせると、肺活量は低い人では 1500 ml くらいの場合もあります。
条件1(若い男性)
肺活量: 5000 ml
一回換気量: 500 ml
呼吸予備力 = 努力性肺活量 / 安静時一回換気量
= 5000 / 500
= 10 倍
条件2(肺結核後遺症のお年寄り)
肺活量: 1500 ml
一回換気量: 500 ml
呼吸予備力 = 努力性肺活量 / 安静時一回換気量
= 1500 / 500
= 3 倍
この肺活量と一回換気量の比で見ると、「若い男性」の場合は、安静時の呼吸出力に対して、最大呼吸出力はおよそ10倍となっています。
これだけの余裕があれば、日常の運動や肺炎に罹ったなどの、不慮の事態でも、自発呼吸を維持することは容易です。
しかし「肺結核後遺症のお年寄り」の場合は、安静時の呼吸出力に対して、最大呼吸出力はおよそ3倍しかなく、もしこの状態から運動したり肺炎に罹るなどの自体が起きた場合には、すぐに呼吸筋疲労に陥ることが予想されます。
一般的には一回換気に必要な呼吸筋出力が最大呼吸筋出力の70%に達すると、数時間以内に呼吸筋疲労が進行して高炭酸ガス血症となると言われています。
運動時や肺炎などでは、一回換気量だけでなく呼吸回数も増加しますので、それだけ呼吸筋疲労が進行しやすくなります。
ここで呼吸回数と一回換気量から呼吸筋疲労が進行する関係を表す指標をご紹介します。
浅速換気指数(rapid-shallow breathing index;RSBI)
浅速換気指数 = 呼吸回数 (bpm ) / 一回換気量(L)
呼吸回数(回/分)を一回換気量(L)で割ったもので、自発呼吸時の換気不全・呼吸不全の指標で、100~105以上が持続すると、呼吸筋疲労が進行するとされています。
この場合、呼吸筋疲労が進行したり、呼吸筋ミスマッチやARDSなどにより肺・胸郭のコンプライアンスが低下した場合に、一回換気量が減少し、それを代償する意味で呼吸回数が増加します。
呼吸筋疲労が進行すればするほど、一回換気量が減少し呼吸回数が増加して、浅く速い呼吸(rapid-shallow breathing)となります。
しかしこの場合、もし気管支の狭窄(閉塞性肺障害)があった場合、呼気延長のため、呼気時間が短縮できないので、呼吸回数は増加しません。
しかし気道抵抗が高まっていることで、呼吸筋疲労はより進行しやすくなっています。
ですから単なる指標だけで、換気の状態、呼吸筋疲労をとらえることは危険です。
呼吸ケアを行う場合には、呼吸換気力学に基づいた換気状態の観察が必要になります。
呼吸換気力学を簡単に捉えて考える!
呼吸換気力学というと難しそうですが、臨床での状態観察に生かすための知識として考えると、そんなに難しく考える必要はありません。
自発呼吸が維持できるかどうかは、自発呼吸を行っている呼吸筋出力(横隔膜+呼吸補助筋)が、呼吸抵抗となる要素に対して、十分な出力を保てているかどうかが重要になります。
それではそれぞれの要素について解説していきましょう。
呼吸筋出力
- 横隔膜
- 外・内肋間筋
- 頸部周囲の呼吸補助筋群
- その他の呼吸補助筋
筋出力はこれらの筋に対するコンディションを観察・考察します
- 呼吸筋力
- 呼吸筋の筋コンディション
- 呼吸筋の疲労状態
- 呼吸筋の栄養状態
呼吸筋出力に対する呼吸抵抗の要素
- 気道抵抗
- 胸郭コンプライアンス(胸郭の硬さ)
- 肺コンプライアンス(肺の硬さ)
自発呼吸が継続可能かどうか?
自発呼吸筋出力 > ( 気道抵抗+胸郭コンプライアンス+肺コンプライアンス )
呼吸筋出力が、呼吸抵抗となる3つの要素、① 気道抵抗 ② 胸郭コンプライアンス ③ 肺コンプライアンス の合計に対して十分であれば、自発呼吸は安定して維持できることになります。
自発呼吸筋出力 < ( 気道抵抗+胸郭コンプライアンス+肺コンプライアンス )
しかし呼吸筋出力が、呼吸抵抗となる3つの要素、① 気道抵抗 ② 胸郭コンプライアンス ③ 肺コンプライアンス の合計に対して不足してしまうと、呼吸筋に過剰な負担がかかって呼吸筋疲労が進行します。
人工呼吸器出力+自発呼吸筋出力 > ( 気道抵抗+胸郭コンプライアンス+肺コンプライアンス )
呼吸筋出力が足りない場合は、人工呼吸器により呼吸筋出力を補ってやることで、呼吸の換気を維持し、呼吸筋疲労を軽減させます。
つまり人工呼吸器とは、呼吸筋出力を補うための呼吸ポンプであるということが分かります。
ではもう少し詳しく「呼吸筋出力」と「呼吸抵抗となる要素」について見ていきましょう。
呼吸筋出力
- 横隔膜
- 外・内肋間筋
- 頸部周囲の呼吸補助筋群
- その他の呼吸補助筋
筋出力はこれらの筋に対するコンディションを観察・考察します
- 呼吸筋力
- 呼吸筋の筋コンディション
- 呼吸筋の疲労状態
- 呼吸筋の栄養状態
呼吸筋のコンディションの捉え方
『筋力』
呼吸筋出力を決める上で、一番重要なのは、その筋が実際に持っている筋力になります。 筋のトレーニングが進んで筋力が高まっているか、廃用が進んで筋力が低下しているかを、それまでの生活状態や全身の筋の状態から推測します。
『筋コンディション』
ついでその呼吸筋の筋コンディションを検討します。 これはすなわち、その筋肉が硬く強張っているのか、柔らかく柔軟な状態を保っているのか、筋線維の中に筋硬結などの線維化が起きていないか、浮腫などがないかを観察します。
たとえ筋力が高くても、その時の筋コンディションが悪くなっていては、筋出力は低下してしまいます。
また見かけ上の筋出力は低下していても、筋肉のコンディションを整えることで、急激な筋出力の回復を期待できます。
『筋疲労状態』
いくら筋力があっても、今この瞬間に呼吸筋が疲れ切っていては、換気を維持することはできません。
呼吸筋が疲労状態にある場合は、数時間程度の休息が必要になります。 また呼吸筋疲労が消耗状態(ミオシンモーター線維の破壊)まで進んでいる場合は、少なくとも24時間以上の呼吸筋の休息が必要になります。
この場合は、気管内挿管を行っての人工呼吸管理が必要なのか、マスクBiPAPによるサポートを行うのか、検討が必要になります。
どちらを行うかは、気管内挿管を必要とする、強力な換気サポートと気道確保と気管内吸引などが必要なのか、単に呼吸筋へのサポートだけでいいのかで判断すると良いでしょう。
また呼吸筋疲労の程度を知るには、患者さんがここに来るまでに、どの程度の時間にわたって努力性呼吸状態を強いられたかで判断すると良いでしょう。
『呼吸筋栄養状態』
呼吸筋への栄養状態を知ることも、非常に重要です。 なぜならたとえ呼吸筋力が十分にあって、筋疲労もなく、筋のコンディションも良好だったとしても、呼吸筋に十分な栄養がなければ、換気を維持することはできません。
血中のアルブミン値や血糖値、ウォーターインデックスその他の栄養の指標、普段の食生活などをキチンと把握しておきます。
横隔膜の呼吸筋コンディション
※ 赤い部分が横隔膜!
横隔膜は呼吸の換気をするための主動作筋であり、主に腹式呼吸を行っています。
この横隔膜が適正に活動するためには、呼気時にキチンとしたドーム型を保っている必要があります。 このドームを横隔膜の筋収縮によって引き下げることで、吸気を行っているので、このドーム型が保たれずに、呼気時の横隔膜が平底化して平べったくなってしまっていては、十分な吸気筋力が得られません。
この横隔膜の平底化を起こす原因としては以下が挙げられます。
横隔膜平底化の原因
- 肺気腫による肺の全肺量(TLC)の増加により肺が拡張され、横隔膜を押し下げて平底化が起こる。
- 頸部周囲の呼吸補助筋の緊張亢進により胸郭が引き上げられることで、機能的残機量位(FRCレベル)が上昇して、横隔膜が平底化する。
横隔膜が適正に作用するためには、肺実質のコンディションや呼吸補助筋のコンディションが整っていることが必要になります。
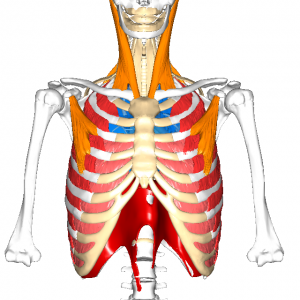
外・内肋間筋の呼吸筋コンディション
外・内肋間筋は肋間にあって、それぞれ胸郭を広げて吸気、胸郭をすぼめて呼気に働く呼吸補助筋です。
外・内肋間筋の筋コンディションが悪化して強張ると、相互に悪影響を及ぼしあいます。
つまり外肋間筋が胸郭を拡げようとするときに、強張った内肋間筋が抵抗となり、内肋間筋が胸郭をすぼめようとするときに、強張った外肋間筋が抵抗となって、相互に胸郭運動を妨げます。
これを「呼吸筋ミスマッチ」と呼び、この状態では、胸郭可動性が低下して、胸郭コンプライアンスが低下してしまいます。
外・内肋間筋は大切な呼吸補助筋ですが、その筋コンディションの低下によって、胸郭コンプライアンスが低下することで、呼吸筋を助ける側から、呼吸抵抗側に立場を変えてしまう、厄介な存在です。
ですから外・内肋間筋の筋コンディションを整えておくことは非常に重要な意味があります。
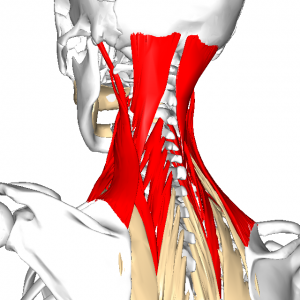
頸部周囲の呼吸補助筋群の筋コンディション
頸部周囲の呼吸補助筋群には 「斜角筋群」「胸鎖乳突筋」「肩甲挙筋」「僧帽筋上部線維」などがあります。
これらの筋群は、吸気時に胸郭を引き上げて、吸気を助ける呼吸補助筋群です。
しかしこれらの筋群の筋コンディションが悪化して強張ると、胸郭を常に引き上げ、呼気時にも胸郭が引き上げられた状態となってしまいます。
この状態では機能的残機量位(FRCレベル)が上昇して、横隔膜が平底化してしまい、横隔膜の呼吸筋出力が低下してしまいます。
また頸部周囲の呼吸補助筋群は頭頸部の運動や、姿勢制御のための前庭脊髄反射などに関わる筋との連携もあるため、筋緊張性頭痛や筋緊張性めまいなどの原因となり、ADLを障害します。
慢性呼吸不全患者さんが、よくめまいや頭痛を訴えて、テレビなどを見ていると気分が悪くなる、などの訴えをするのは、これが原因です。
慢性呼吸不全の呼吸リハビリテーションで、これらの呼吸補助筋群のコンディショニングをキチンと行うことは当然のことですが、急性呼吸不全での ICU などでの人工呼吸器からのウィーニングに先駆けて、これらの筋群のコンディショニングを行うことで、ウィーニングの効率が非常に向上します。
呼吸筋出力に対する呼吸抵抗の捉え方
気道抵抗の捉え方
気道抵抗が高いと、呼吸筋に対する抵抗となることはもちろんですが、吸気に対する抵抗と同時に、呼気に対する抵抗が大きな問題となります。
ヒトの呼吸に関しては、吸気筋はたくさんありますが、呼気筋は比較的少なく、腹筋群や大胸筋が主な呼気筋となります。
また安静呼吸では主に横隔膜が吸気を行い、呼気は肺や胸郭の弾性を利用して、自然に呼気を行っており、気道抵抗が高まり、呼気筋を使って呼気を行うことは、すなわち努力性呼吸になり呼吸筋疲労や筋コンディション悪化の原因となります。
また呼気時間の延長により呼吸回数が増やせないことで、運動時や肺炎などの急性増悪時に問題となります。
人工呼吸管理中の問題点としては、人工呼吸器は原則として、吸気を助けるのみで、呼気は自力で吐かなくてはなりません。
ですから気道抵抗が高い場合には、人工呼吸器の呼気時間設定が短いと、エアトラッピングによるバロトラウマ(圧損傷)のリスクが高まります。
これを予防するためには、呼気時間の設定を厳密に行い、オートピープ (auto-PEEP)に対するカウンターピープ(counter-PEEP)を的確に設定するなどの対応が必要になります。
気道抵抗増加の原因
- 気道内分泌物の増加
- 気道浮腫の亢進
- 気管支平滑筋の攣縮
など
胸郭コンプライアンスの捉え方
胸郭コンプライアンスが低下することで、呼吸抵抗要因となりますが、胸郭コンプライアンスの低下は、呼吸抵抗要因としてだけでなく、硬い胸郭に妨げられて、肺が十分に拡がらないため、吸気が十分に行えないことで、無気肺などの問題が起こりやすくなってしまいます。
胸郭コンプライアンスを整えることは、呼吸筋疲労を回避するためだけでなく、無気肺などの二次的な増悪の予防に重要な意味があります。
胸郭コンプライアンス低下の原因
- 外・内肋間筋の呼吸筋ミスマッチ
- 胸膜炎
- 胸水
- 気胸
- 胸部外傷
など
肺コンプライアンスの捉え方
肺コンプライアンスが低下することで、呼吸抵抗要因となりますが、肺実質が障害されて、肺コンプライアンスが低下していることから、呼吸筋疲労だけでなく様々な問題点が絡み合った状態となります。
特に急性期の臨床で注目すべきは、無気肺による肺コンプライアンスの低下です。
無気肺は長期臥床による下側肺障害として起こることが知られていますが、急性期の臨床においては、努力性呼吸や自律神経の影響で、外・内肋間筋の呼吸筋ミスマッチによる胸郭コンプライアンス低下の影響を受け、肺の吸気が制限されることにより、区域性無気肺が発生します。
これにより胸郭コンプライアンス低下と肺コンプライアンス低下が同時に発生します。
さらに無気肺による肺内シャントの増加による、肺酸素化能の低下による、低酸素血症などの問題も合併して、努力性呼吸を促進し、急激な呼吸筋疲労を引き起こします。
急性呼吸管理での肺コンプライアンス低下因子の管理とケアは大変重要です。
肺コンプライアンス低下の原因
- 無気肺
- 肺炎による肺硬化
- 肺線維症・間質性肺炎
- 肺結核後遺症
- 肺水腫
など
急性呼吸不全のⅡ型呼吸不全の成立ち
肺炎や無気肺などで呼吸不全が急性に起こった場合に、その超初期には血液ガスデータは異常を示しません。 しかし肺の酸素化能の低下を代償するために、患者さんは努力性呼吸を行い、より酸素を取り入れる努力をしています。
ですから急性呼吸不全の超急性期には、患者さんの呼吸努力のみが指標となる場合が多く見られます。
その後さらに肺の酸素化能の低下が進行し、努力性呼吸による代償が困難になった状態で、低酸素血症が認められるようになります。
しかしこの時点では、二酸化炭素の血中への貯留は認められず、かえって、努力性呼吸により PaCO2 は低下している場合もあります。
この時点での呼吸不全は Ⅰ型呼吸不全(PaO2の低下のみ)となります。
この後さらに患者さんの努力性呼吸が継続されると、呼吸筋疲労により浅く速い呼吸となり、一回換気量に対する解剖学的死腔換気の比率が増え、分時肺胞換気量の低下が始まると、PaCO2 の上昇が始まります。
この時点での呼吸不全はⅡ型呼吸不全(PaO2低下+PaCO2上昇)となります。
Ⅱ型呼吸不全と呼吸筋疲労が、どの程度の速度で進むのかは、肺炎などの急性増悪の症状の重さと、「呼吸予備力」で決まります。
ですから若い男性は十分な「呼吸予備力」があるため、肺炎に対する抗生剤が効くまでの数日間を、自発呼吸で乗り切ることができます。
しかし「呼吸予備力」の少ない高齢者は、朝方に軽い肺炎が見つかったとしても、その夜には人工呼吸器が必要になってしまうといった事がよく見受けられます。
それは「呼吸予備力」が少ないため、急激に呼吸筋疲労が進行するからです。
このように急性呼吸不全の換気低下とⅡ型呼吸不全の成立ちは、呼吸予備力の低下と呼吸筋疲労の進行と深く関係しているのです。
慢性呼吸不全のⅡ型呼吸不全の成立ち
COPDなどの慢性呼吸不全の場合のⅡ型呼吸不全の成立ちは、呼吸筋疲労ではなく、気道抵抗の増加による呼気の障害と、それに伴う高炭酸ガス血症が慢性的に起こることで形成されます。
私たちの呼吸調節は、延髄にある『呼吸中枢』で呼吸の促通と抑制がコントロールされ、さらに上位の橋にある『呼吸調節中枢』で一回換気量や呼吸回数などの、細かい呼吸の仕方を調節しています。
これらの中枢は、無意識のうちに行われる呼吸のコントロールを行っています。
さらに上位には大脳皮質にある呼吸のコントロールを行う中枢があり、これは意識的に行う様々な呼吸パターンのコントロールを行っています。
そして私たちの呼吸を促すためのセンサーは「延髄にある中枢化学受容体」と、「頸動脈にある末梢化学受容体」です。
「延髄にある中枢化学受容体」は PaCO2 の上昇に反応して、呼吸を促す信号を延髄にある『呼吸中枢』に送ります。
「頸動脈にある末梢化学受容体」は PaO2 の低下に反応して、呼吸を促す信号を延髄にある『呼吸中枢』に送ります。
普段の呼吸コントロールは「延髄にある中枢化学受容体」がPaCO2 の上昇に反応することで行われています。
しかし COPD などの気道抵抗が高いために換気を障害する慢性呼吸不全の場合、換気障害による高炭酸ガス血症が慢性的に起きることで、「延髄にある中枢化学受容体」はその機能を果たせなくなってしまいます。
この場合は、「頸動脈にある末梢化学受容体」によるPaO2 の低下に反応しての呼吸コントロールが行われます。
しかしこの「頸動脈にある末梢化学受容体」によるセンサーは、ある程度 PaO2 が低下しないと反応しないため、患者さんは常に低酸素状態に曝されることになります。
またこの状態の患者さんに、あまりに高い濃度の酸素を投与すると、急激に血中酸素が上昇することで、ある程度の長時間の呼吸停止が起こり、この間に PaCO2 の上昇が過剰に起きることで、血中の pH が急に上昇して、大脳が昏睡状態となり、延髄や橋にある『呼吸中枢』『呼吸調節中枢』が反応しなくなってしまいます。
この状態で「頸動脈にある末梢化学受容体」によるセンサーが PaO2 の低下に反応しても、呼吸が行われないことになり、最悪の場合は患者さんが死亡してしまいます。
これを「CO2ナルコーシス」と呼びます。
よく慢性呼吸不全の患者さんが、肺炎などの急性増悪によって、高度の低酸素血症となったことで、治療のために高濃度酸素をマスクなどで投与して、いったんは努力性呼吸が収まって安静呼吸になったものの、その数時間後にそのまま呼吸停止するなどのアクシデントが時々起こるようです。
これが「CO2ナルコーシス」による呼吸停止の怖さです。
慢性呼吸不全の酸素投与と換気機能に関しては、よく理解してケアにあたる必要があります。
まとめ
高炭酸ガス血症の成り立ちと換気機能について解説しました。
換気機能による問題を理解するために、「呼吸予備力」と「呼吸筋疲労」の関係を解説しました。
また呼吸換気力学的な思考と臨床の様々な問題点をオーバーラップさせて考える方法について解説しました。
急性呼吸不全の換気障害と慢性呼吸不全の換気障害の違いと、そのケアの基礎的な視点についての基本の解説をしました。
最後までお読みいただきありがとうございます。
次回は
「酸塩基平衡の基礎と臨床呼吸ケア」
についての解説を行います。
注意
この『呼吸ケア』カテゴリの記事は一般の方でなく理学療法士などの専門職に向けて書かれておりますので、一般の方には少し難しい内容になっております。