呼吸ケアの基礎3 低酸素血症の原因と対策を考える!(肺内シャント)
『この呼吸ケアのコーナーは呼吸ケアを学ぶ看護師・理学療法士などを対象に書かれています』
はじめに
前回の『低酸素血症の原因と対策を考える!(拡散障害)』に引き続き、低酸素血症について解説していきます。
今回は『肺内シャント』について解説します。
肺内シャント
肺内シャントとは「肺胞レベルでの換気がなくなってしまい、その肺胞周囲の毛細血管血がガス交換できなくなった状態」をいいます。
本来の「シャント」とは「血液が本来流れるべき血管とは異なる経路を通る状態」を示します。
臨床上で認められるシャントには「解剖学的シャント」と呼ばれる、心臓の冠動脈を流れる血液があります。
これは正常な状態でも認められるシャントですが、心疾患や肺動静脈奇形などの解剖学的異常によってもシャントが認められます。
呼吸ケアにおいて重要な「肺内シャント」は肺胞の換気がまったく行われなくなった状態での肺胞の毛細血管でのシャントが挙げられます。
これは主に痰の気管支内の貯留により、その先の肺胞が虚脱して起きる『無気肺』や「肺炎」「肺水腫」などによって引き起こされます。
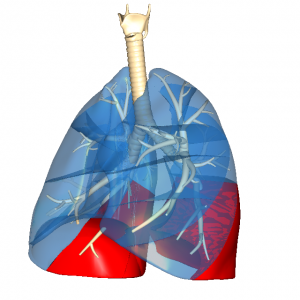
肺胞シャントの図
ご覧のように肺胞が虚脱してしまっているために、周囲の毛細血管がガス交換を行えなくなっています。
このため毛細血管を流れる静脈血は肺胞から酸素を受け取ることも、二酸化炭素を渡すことも出来ず静脈血が動脈血化されることがありません。
肺内シャントの原因
肺内シャントとの原因としては以下にあげるものが臨床的によく認められるものになります。
- 無気肺
- 肺炎
- 肺水腫
無気肺による肺内シャント
無気肺とは、肺胞の中の気体が全て抜けてしまい、肺胞が虚脱した状態をいいます。 無気肺になる主な原因は喀痰の貯留による気管支の閉塞です。 喀痰により気管支が閉塞されると、その先の肺胞には新たな酸素が供給されなくなり、まずは肺胞内の酸素が肺胞の毛細血管の中に吸収されます。 次いで肺胞内の二酸化炭素と窒素が、毛細血管内に時間をかけて吸収されていきます。 一旦完全に虚脱してしまった肺胞を再拡張するのは大変です。
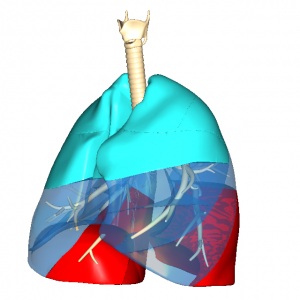
※ 赤く示されているところが無気肺が起きやすい「下側肺底区」
無気肺の分類
無気肺には大きく分けて ① 区域性無気肺 と ② びまん性無気肺があります。
① 区域性無気肺
区域気管支に喀痰が貯留して、その先の肺区域ごとに無気肺が発生している状況が区域性無気肺で、無気肺の起きている区域によっては、シルエットサインなどによりX線画像などでも比較的発見しやすい無気肺です。
無気肺の起きている肺区域において、呼吸音が減弱(正常呼吸音の異常聴取)し、打診音は反響が鈍磨(叩いても響かない)します。
② びまん性無気肺
びまん性無気肺とは無気肺となった肺胞が、肺全体にびまん性に認められる状態をいいます。 原因としては、無動や一回換気量・分時換気量の低下、深呼吸の消失などにより、肺胞が十分に拡張されなくなったことで、びまん性に肺胞が虚脱して起こります。
びまん性無気肺が起きている場合は、肺全体に呼吸音が減弱し、打診音は反響が鈍磨します。
無気肺の改善方法
実は無気肺は人工呼吸管理中に起きることが多いのです。 その原因として考えられるのが、一般的な人工呼吸は陽圧呼吸(陽圧で肺に空気を吹き込む)であるということです。 さらに人工呼吸管理中に(本当はいけないのですが)鎮静剤などでセデーションを行って、自発呼吸を抑制した場合には、さらに無気肺が起こりやすくなります。
これは陰圧呼吸(胸腔内を陰圧にして肺に空気を引き込む)である自発呼吸を抑制することで、さらに人工呼吸器による陽圧呼吸が優位になるからです。
人工呼吸器の陽圧で吸気を行った場合は、基本的にはベッド上で寝ていることになります。
この時に陽圧で吹き込んだ空気は、肺の上葉に優位に送り込まれます。 仰向けに寝ている場合は、どうしても背中側の肺の換気はやりづらくなってしまいます。
※ 臥床での陽圧による人工呼吸管理により、水色の前胸部の肺が主に換気され、「下側肺底区」の換気は減少する。
しかしこの時に横隔膜による、自発呼吸が人工呼吸器による換気と同時に行われている場合は、横隔膜による陰圧換気が、背中側および肺底区の換気を促すので、無気肺が出来にくくなります。
逆に鎮静剤や筋弛緩薬を使用した場合は、横隔膜の筋緊張が低下することで、空気を含んだ肺よりも、横隔膜の反対側にある内臓の方が比重が高く重いため、横隔膜を押して肺を圧迫することになるため、無気肺が起こりやすくなります。
この無気肺の改善方法ですが、予防方法と改善方法についてそれぞれご説明します。
無気肺の予防方法
- 自発呼吸を抑制しない
- 咳嗽機能を抑制しない
- 寝返りや起き上がりなどの自発動作を抑制しない
以上の3点が重要になります。 しかし人工呼吸管理を受けてベッド上臥床している場合は、この全てが阻害されることになってしまいますね。
つまり自発呼吸の代わりに人工呼吸を行っており、気管内挿菅や気管切開により咳嗽機能を抑制し、自動運動が困難な状態になっています。
では人工呼吸管理中の無気肺予防はどのように行えばいいのでしょうか?
人工呼吸管理中の無気肺予防方法
- 人工呼吸器と自発呼吸のファイティングの解消に鎮静剤や筋弛緩剤を使用しない
- 人工呼吸器のモード設定を自発呼吸のデマンドに合うように適切に設定する
- 気管内吸引を適切に行う
- 人工呼吸器の加温加湿器の設定と給水を適切に行う
- 腹臥位になるべく近い側臥位までの体位変換を適切に行う
以上が人工呼吸管理中の無気肺予防のために必要なポイントとなります。
簡単に説明すると、先に解説したように人工呼吸管理中の鎮静剤や筋弛緩剤の使用は、無気肺の発生リスクを高めます。
一般的には人工呼吸管理中の鎮静剤や筋弛緩剤は、人工呼吸器と自発呼吸のファイティングの解消のために使用されます。
しかし人工呼吸器と自発呼吸のファイティングを抑えるために自発呼吸を抑制してしまうのは、無気肺の発生リスクを著しく高めて、人工呼吸器関連肺炎の原因となります。
ですから本来は人工呼吸器のセッティングを自発呼吸のデマンドに適切に合わせることで、ファイティングを回避しなければなりません。
しかしこの設定については、呼吸換気力学などについて高い知識を必要とします。
この件の詳細については後ほど人工呼吸管理の章で詳述します。
また気管内挿管による咳嗽機能の抑制については、適切な気管内吸引を行うことで、気道内の喀痰の除去を行い、無気肺を予防します。
臥床によって自動運動による肺の再拡張が阻害されている問題については、腹臥位に近い側臥位まで体位変換を適切に行うことで、背中側や下側肺底区の換気を促します。
無気肺を改善する方法
① 体位排痰法
② 呼吸理学療法(スクィージング・スプリンギング・バイブレーション)
③ 胸鎧型人工呼吸器による陰圧呼吸
④ IPVによる波動型の人工呼吸管理
⑤ カフアシスト
⑥ インセンティブスパイロメトリ・フラッターバルブ
など
無気肺の改善については ① 体位排痰法 と ② 呼吸理学療法(スクィージング・スプリンギング・バイブレーション)を併用して行うことが、最も効果的です。
それ以外の方法では上記したような項目が挙げられますが、これは記事の関係で後ほど詳述します。
肺内シャントに対する酸素療法
一般的に拡散障害に比べると、肺内シャントによる低酸素血症に対する酸素療法では、高濃度酸素の投与が必要になることが一般的です。
これはなぜなのでしょうか?
肺内シャントに対する酸素療法は効果的ではない?
肺内シャントが増加してくると酸素療法は急激に効果を失ってしまいます。
この例としては急性呼吸促迫症候群(ARDS)に陥って、肺内のシャント量が増すと100%酸素でも低酸素血症の改善が困難になり、膜型人工肺(ECLA/ECMO)などの治療が必要になります。
肺内シャントの酸素動態
ここに正常肺胞とシャント肺胞のモデルがあります。
この正常肺胞とシャント肺胞の酸素動態について、動脈血の酸素含量(CaO2)を基準に説明します。
※ 酸素は主にヘモグロビン(Hb)によって運搬されます。シャント側のHbには酸素が結合していません。
動脈血酸素含量の計算式:
CaO2 = ( Hb × 1.34 × SaO2/100 ) + ( 0.003 × PaO2 )
この式の前半部分である ( Hb × 1.34 × SaO2/100 )はヘモグロビンと結合して血液中に含まれる酸素量を示します。
式の後半部分の( 0.003 × PaO2 )は動脈血中に物理的に溶解している酸素量を示します。
今回の計算では、
血液中のヘモグロビン量を 15g/dl
PaO2 を 100 torr
SaO2 を 100 %
PvO2 を 60 torr
SvO2 を 80 %
として計算します。
正常肺胞に関しては肺胞でのガス交換が順調に行われて、肺胞の毛細血管内の静脈血は適切に動脈血化されます。
この時の動脈血酸素含量:
CaO2 = ( 15 × 1.34 × 100/100 ) + ( 0.003 × 100 )
CaO2 = 20.1 + 0.3
CaO2 = 20.4 ml/dl
しかしシャント肺胞ではガス交換が全くできないため、肺胞の毛細血管内の静脈血はそのまま静脈血のままで動脈血側に混合されます。
この時の静脈血酸素含量:
CvO2 = ( 15 × 1.34 × 80/100 ) + ( 0.003 × 60 )
CvO2 = 16.1 + 0.2
CvO2 = 16.3 ml/dl
混合された血液の酸素含量:
CaO2 = 18.4 ml/dl
このため動脈血の酸素分圧が低下し、その対策のため、酸素療法を行います。
この時100%酸素吸入を行ったとして、正常肺胞でのPaO2が 550 torrに上昇したものとします
正常肺胞に酸素療法を行いますが、すでに正常肺胞ではルームエア(室内気)吸入状態でヘモグロビンは100%酸素化されていましたから、酸素療法を行っても、酸素含量は動脈血に物理的に溶解する酸素量の分しか増加しません。
この時の動脈血酸素含量:
CaO2 = ( 15 × 1.34 × 100/100 ) + ( 0.003 × 550 )
CaO2 = 20.1 + 1.6
CaO2 = 21.7 ml/dl
シャント肺胞に関してはガス交換自体が行われていないために、酸素療法を施行しても影響は全くなく静脈血のままです。
この時の静脈血酸素含量:
CvO2 = ( 15 × 1.34 × 80/100 ) + ( 0.003 × 60 )
CvO2 = 16.1 + 0.2
CvO2 = 19.0 ml/dl
混合された血液の酸素含量:
CaO2 = 19.8 ml/dl
ご覧のように肺内シャントが全体の肺の50%を占めていたと仮定した場合には、たとえ100%酸素療法を行ったとしても、酸素含量は0.6 ml/dlしか増えないことになります。
肺内シャントに対しては、血液での酸素の運搬はヘモグロビンが主体となっている特性から、酸素療法の効果は限定的になってしまいます。
ですから無気肺や肺炎の予防、ひいては急性呼吸促迫症候群(ARDS)に陥らないように呼吸管理を行うことが大切になります。
まとめ
肺内シャントの原因としては、「無気肺」「肺炎」「肺水腫」などがあげられる。
「無気肺」は人工呼吸管理中に発生しやすく、その原因は ① 鎮静剤や筋弛緩剤などによる自発呼吸の抑制 ② 気管内挿管による咳嗽機能の阻害 ③ 抑制による自発動作の阻害 が原因となる。
人工呼吸管理中の無気肺の予防には ① 自発呼吸を生かした人工呼吸管理 ② 適切な気道内吸引 ③ 適切な加温加湿器の設定 ④ 適切な体位変換 が重要となる。
無気肺の改善には体位排痰法と呼吸理学療法が効果的である。
肺内シャントに対する酸素療法の効果は限定的であり、肺内シャントの予防が重要となる。
肺の酸素動態については臨床的に自発呼吸や人工呼吸の違い、あるいは血中のヘモグロビン量の違いなどで大きく変わってきます。
今後の記事でそれらについて詳しく解説していきます。
次回は
について解説します。
注意
この『呼吸ケア』カテゴリの記事は一般の方でなく理学療法士などの専門職に向けて書かれておりますので、一般の方には少し難しい内容になっております。